- I) Les modules constitutifs
- 1) La peau
- 2) Les muqueuses
- II) Les modules induits
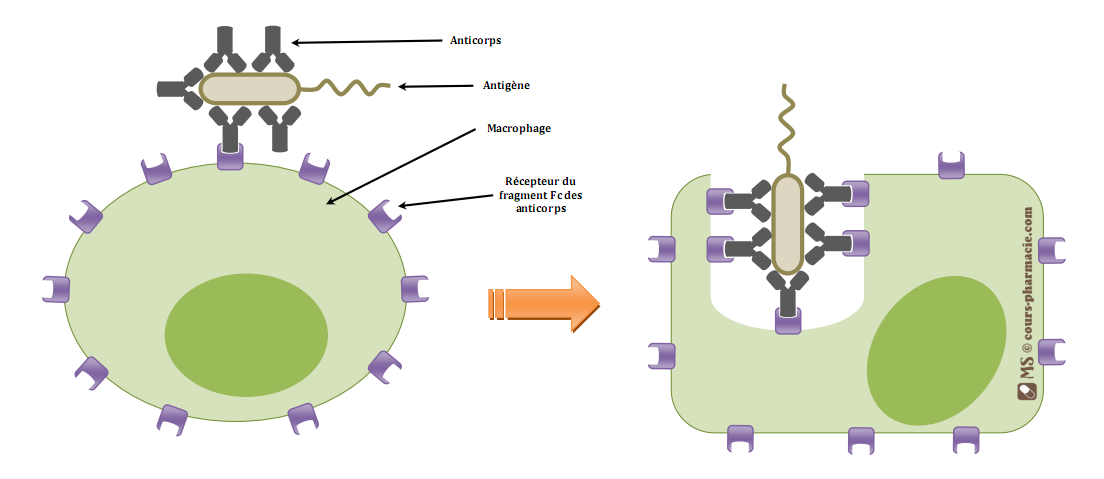
- 1) Phagocytose & opsonisation
- 2) La réaction inflammatoire
- a) Libération des cytokines
- b) Conséquence de la libération des cytokines
- c) La diapédèse
L’immunité innée est la première ligne de défense vis-à-vis des agents infectieux et pathogènes qui nous entourent. Elle est mise en jeu immédiatement et est fonctionnelle 4 jours (96 heures).
Elle met en jeu différents modules de défense :
- Des modules constitutifs comme la barrière peau-muqueuse.
- Des modules induits comme la phagocytose et la réponse inflammatoire, qui nécessite les cellules phagocytaires et les cytokines.
La réponse immunitaire innée est induite par un signal danger émis suite à l’interaction spécifique entre des récepteurs du soi appelés PRR (pour « Pattern Recognition Receptors ») et des molécules du non-soi appelées PAMP (pour « Pathogen Associated Molecular Patterns ») présent au niveau des microorganismes qu’ils soient pathogène ou non.
Les PRR sont des groupes de récepteurs, dont les gènes ne sont pas polymorphe, ils sont tous les mêmes au sein d’une espèce. Ces récepteurs sont exprimés au niveau de différentes cellules : les macrophages, les cellules dendritiques (CD), les cellules NK (« natural killer »), les polynucléaires, les mastocytes et les cellules résidentes (fibroblastes, cellules musculaires cellules épithéliales).
I) Les modules constitutifs
La barrière cutanéo-muqueuse est en contact avec les virus, parasites et bactéries. Elle empêche leurs adhésions par des mécanismes mécaniques, chimiques ou biologiques, et comporte deux éléments : la peau et les muqueuses.
1) La peau
La peau est un épithélium multi-stratifié kératinisé entourant toute la surface externe de l’Homme et qui est une barrière très efficace contre des intrusions de tout type ; elle joue ainsi le rôle de :
- Barrière mécanique au développement bactérien, virale et parasitaire, grâce à une faible perméabilité et à la desquamation de la peau.
- Barrière chimiques présentant des protéines et des peptides antimicrobiens. Les peptides ont trois modes d’actions, en effet ils peuvent entraîner : une rupture mécanique des membranes bactériennes, une déstructuration enzymatique des membranes bactériennes et une séquestration de nutriment.
- Barrières biologiques présentant une flore commensale qui est un ensemble de bactéries se situant sur la peau et les muqueuses et jouant un rôle important de barrière.
2) Les muqueuses
Les muqueuses possèdent un épithélium uni- ou multi-stratifié non kératinisé et sont donc plus sensibles aux différentes attaques infectieuses. Elles ont donc dues développer un moyen de défense supplémentaire : le mucus.
Le mucus contient des sucres, que l’on appelle des leurres, étant donné que ce sont des récepteurs bactériens solubles. Il joue également un rôle de barrière mécanique dans le sens où il forme une substance visqueuse emprisonnant les éléments étrangers et qui sera ensuite éliminée par expectoration. Finalement le mucus contient des substances antimicrobiennes tout comme la peau.
II) Les modules induits
Une fois l’agent infectieux dans l’organisme, les modules induits prennent le relai. En effet, une fois reconnu (interaction PRR-PAMP), l’agent infectieux sera phagocyté par une cellule phagocytaire qui sera à l’origine de la formation du signal danger, et qui activera ainsi la réaction inflammatoire à l’endroit où elle est rentrée en contact avec l’agent pathogène. L’activation de la réaction inflammatoire se fera grâce à des cytokines.
1) Phagocytose & opsonisation
Les phagocytes ou cellules phagocytaires sont les éboueurs de l’organisme, capables d’endocyter des bactéries et des cellules mortes ; on parle de phagocytose. La phagocytose est un phénomène induit qui peut se faire de deux manières différentes, suivant la résistance de la bactérie considérée :
- sans opsonisation, on est alors face à une interaction directe entre le récepteur et l’antigène. La reconnaissance se fait grâce aux PRR membranaires : récepteurs MMR (pour « Macrophage Mannose Receptor »), récepteurs aux lectines, et récepteurs scavengers (cf. cours Les PRR).
- avec opsonisation, l’interaction nécessite cette fois-ci une molécule intermédiaire qui joue le rôle d’adaptateur, on les appelle des opsonines. Les opsonines sont souvent associées aux anticorps, mais on compte également les composants du complément, les protéines MBP (pour « Mannan Binding Protein »), et la protéine CRP (pour « C-Reactive Protein »).
La phagocytose se réalise en différentes étapes :
- L’opsonisation (non obligatoire) correspond à l’attache des opsonines tout autour de la bactérie.
- Le chimiotactisme permet d’attirer les macrophages vers la bactérie opsonisée, et ceci grâce aux chimiokines.
- La phase d’adhérence correspond à la reconnaissance spécifique des opsonines présentes à la surface de la bactérie par des récepteurs de la membrane plasmique des macrophages. Cette phase déclenche la phagocytose proprement dite.
- La phase rhéologique correspond à la formation de prolongements cytoplasmiques que l’on appelle des pseudopodes enveloppent entièrement la bactérie. Il y a ainsi formation d’une vacuole dans laquelle se trouve la bactérie ; on appelle cette vacuole le phagosome.
- La phase de destruction correspond à la digestion de la bactérie par fusion du phagosome avec des lysosomes, formant ainsi le phago-lysosome. La digestion sera réalisée par différents mécanismes : acidification, hydrolysation par des enzymes hydrolytiques (lysozyme, protéase), production de dérivés toxique de l’oxygène (ions superoxydes), production de dérivés nitrés.
Parmi les phagocytes on compte les macrophages, les cellules dendritiques, et les polynucléaires (cf. chapitre « Les cellules immunitaires et les organes lymphoïdes »).
2) La réaction inflammatoire
a) Libération des cytokines
Les cytokines sont libérées suite à l’activation du signal danger induit par les interactions PAMP-PRR. Cette interaction va déclencher la réponse inflammatoire, correspondant à la sécrétion de facteurs solubles qui permettent le recrutement de cellules au site de l’inflammation :
- Les cytokines pro-inflammatoires : le TNF-α, les chimiokines et les interleukines IL-1, IL-6, IL-12 et IL18.
- Les substances vasodilatatrices : le monoxyde d’azote (NO) et les prostanoïdes.
- Les cytokines anti-inflammatoires : l’interleukine-10 et le TNF-β, jouant un rôle de régulation de la réaction inflammatoire, permettant ainsi qu’elle ne devienne pas exagérée et donc pathologique.
b) Conséquences de la libération des cytokines
Les conséquences sont de différents types :
- Vasodilatation, induite par le monoxyde d’azote (NO), permettant une augmentation de la perméabilité vasculaire.
- Expression de molécules d’adhésion (sélectines et immunoglobulines) sur les cellules endothéliales, induite par le TNF-α et facilitant ainsi la diapédèse (cf. suite du cours).
- Coagulation induite par le TNF-α et permise par l’apparition sur l’endothélium des petites molécules qui vont favoriser la coagulation dans les capillaires, inhibant ainsi la propagation sanguine des micro-organismes infectieux. Cette propagation peut cependant se faire par la circulation lymphatique. Attention si le TNF-α est présent en trop forte concentration il y a des risques de choc septique.
- Activation de la phase de réponse aigue de l’inflammation qui permet elle-même la synthèse de protéines de l’inflammation ; ici les cytokines pro-inflammatoires vont agir au niveau d’organes plus éloignés :
- IL-1 va agir au niveau de l’hypothalamus, induisant la synthèse de prostaglandine à l’origine de la fièvre.
- Au niveau de la moelle osseuse il y aura induction de la synthèse de facteurs de croissance.
- L’effet sera cependant le plus important au niveau du foie et sera activé principalement par IL-6 mais également par IL-1 et TNF-α. Cet effet consiste en l’induction de la synthèse des protéines de la phase de réponse aigue de l’inflammation :
- La protéine CRP (C-Reactive protein) fait parti des PRR solubles (cf. chapitre « Les PRR »), et joue le rôle d’opsonine en se fixant sur les microorganismes pathogènes. Elle est également utilisée en tant que marqueur de l’inflammation aigue, dosable dans le sang. En effet sa concentration augmente de 1000 fois lors d’une inflammation.
- La protéine MBP a aussi un rôle d’opsonine en se fixant sur des résidus mannose présent à la surface des bactéries, et permet ainsi l’activation du complément (cf. chapitre « Les PRR »).
- Synthèse de fibrinogène et des facteurs du complément, qui est induite par les interleukines IL-12 et IL-18, et qui permet la modulation de l’activation des lymphocytes T.
- Recrutement de cellules phagocytaires par chimiotactisme grâce aux chimiokines. En effet ce sont les macrophages et les cellules résidentes qui rentreront généralement en premier en contact avec l’agent pathogène. Il y aura ainsi recrutement des autres cellules immunitaires et particulièrement des cellules dendritiques qui jouent un rôle essentiel dans l’activation de la réponse immunitaire adaptative (cf. chapitre De l’immunité innée à l’immunité adaptative).
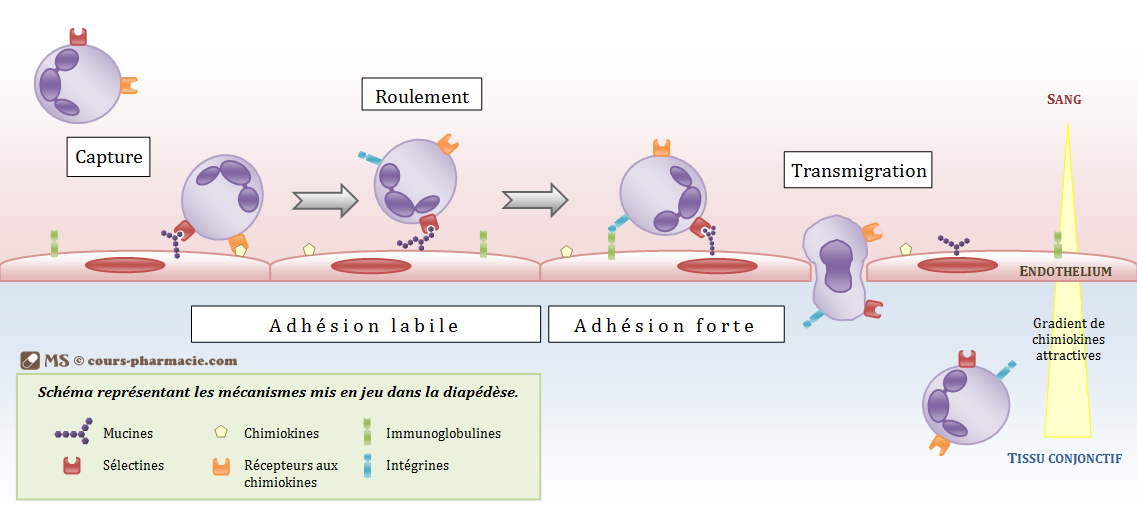
c) La diapédèse
La diapédèse correspond au passage des cellules immunitaires sanguines vers différents tissus cibles. Les polynucléaires et monocytes passeront généralement vers les tissus conjonctifs, soit de manière constitutive soit suite à une infection. Les lymphocytes quant à eux iront préférentiellement vers les organes lymphoïdes qui ne possèdent pas un endothélium classique mais ce que l’on appelle des veinules endothéliales hautes (HEV) qui présentent des cellules cubiques dont les jonctions sont relativement lâches. Elle se fait en plusieurs phases :
- La phase de capture correspond au rapprochement de la cellule vers l’endothélium.
- La phase d’adhésion labile et de roulement (ou rolling) est due à des liaisons entre des sélectines exprimées par les cellules immunitaires et des mucines (protéines fortement glycosylées) présentées à la surface de l’endothélium. Ces interactions permettent encore à la cellule d’effectuer des roulements à la surface de la membrane endothéliale.
- La phase d’adhésion forte bloque la phase de roulement et est permise par des interactions supplémentaires entre des intégrines (LFA-1) présentent à la surface des cellules phagocytaires ou des lymphocytes, et des immunoglobulines (I-CAM) présentent à la surface de l’endothélium. Mais les intégrines rentrant en jeu dans cette liaison sont en temps normal sous forme inactive, et passent sous forme active uniquement après interaction entre des chimiokines exprimées de manière constitutive dans la membrane l’endothélium et leurs récepteurs présents à la surface des cellules voulant passer l’endothélium.
- La phase de transmigration correspond au passage de la cellule immunitaire à travers deux cellules endothéliales par dissociation locale des jonctions intercellulaires. Au niveau de la moelle osseuse les cellules peuvent traverser l’endothélium par des mailles présentent au niveau du tissu endothélial.
Pour mieux comprendre : schéma interactif de la diapédèse des leucocytes.